Tối ưu hóa các mẫu dòng truyền dịch để giảm thiểu chấn thương thành tĩnh mạch: Một nghiên cứu thăm dò với đầu ống thông lệch trục được sửa đổi
Amit Bahl et al. Ther Clin Risk Manag. 2024.
Thông thường, dịch truyền thoát ra khỏi ống thông song song với trục của trục ống thông. Hướng của dòng dịch truyền được xác định bởi hướng của ống thông trong tĩnh mạch. Nếu đầu ống thông hướng về phía thành tĩnh mạch, hướng không tối ưu có thể đẩy nhanh quá trình tổn thương. Ngược lại, nếu đầu ống thông hướng về phía lòng tĩnh mạch, dịch truyền sẽ được dẫn đến các vùng có lưu lượng cao hơn và sẽ xảy ra hiện tượng pha loãng máu nhiều hơn. Với bất kỳ loại ống thông nào, việc đặt và định vị ống thông đúng cách đều rất quan trọng để đảm bảo truyền dịch tối ưu và giảm thiểu nguy cơ biến chứng. Việc điều chỉnh đầu ống thông PIVC, chẳng hạn như lỗ lệch trục, hứa hẹn sẽ chuyển hướng dịch truyền ra khỏi thành nội mạc dễ bị tổn thương, dẫn chúng đến các vùng có lưu lượng cao hơn và pha loãng máu. Do đó, mục đích của NC này là xác định kiểu dòng chảy của dịch truyền, so sánh PIVC truyền thống với lỗ mở trung tâm và PIVC với lỗ lệch trục.
Mục tiêu
Việc điều chỉnh đầu PIVC để hướng dịch truyền vào các vùng pha loãng máu cao nhất có thể làm giảm tổn thương thành tĩnh mạch. Nghiên cứu này so sánh các kiểu dòng chảy giữa PIVC truyền thống có lỗ mở ở giữa và PIVC có lỗ mở lệch trục.
Phương pháp
Đây là phân tích quan sát thăm dò được tiến hành tại khoa cấp cứu (ED) để so sánh các kiểu dòng chảy của hai ống thông tĩnh mạch: PIVC 1 (2,95 cm cỡ 20 [Autoguard, Becton Dickinson]) và PIVC 2 (3,68 cm cỡ 20 [Osprey, SkyDance Vascular]).
Bệnh nhân ED có PIVC được đặt thông qua phương pháp sờ/hình ảnh truyền thống và siêu âm để ghi lại quá trình xả là những người tham gia đủ điều kiện.
Siêu âm được xem xét để xác định đặc điểm tĩnh mạch, ống thông và dòng chảy.
Kết quả chính là góc dịch truyền rời khỏi ống thông. Kết quả phụ bao gồm hướng đầu ống thông so với thành tĩnh mạch, khoảng cách từ thành tĩnh mạch, co thắt mạch và dòng chảy xoáy/rối loạn.

Đầu ống thông tĩnh mạch ngoại vi mở. (A) Đầu ống thông được sửa đổi với lỗ mở lệch trục. (B) Lỗ mở trung tâm truyền thống.
Kết quả
Dữ liệu từ tháng 12 năm 2023 bao gồm 28 ống thông (10 PIVC 1, 18 PIVC 2).
Độ tuổi trung bình của bệnh nhân là 53,7 tuổi; 53,6% là nữ.
Đường kính/độ sâu của tĩnh mạch tương tự nhau: 0,35 cm/0,41 cm đối với PIVC 1 và 0,37 cm/0,47 cm đối với PIVC 2.
Đầu ống thông hướng về phía sau về phía thành tĩnh mạch ở 60% PIVC 1 so với 11,1% ở PIVC 2 (P = 0,018). Góc dòng dịch truyền ra khỏi thành tĩnh mạch là 0,20° (SD 0,63) đối với PIVC 1 và 7,61° (SD 5,71) đối với PIVC 2 (P < 0,001).
Dòng chảy ở 0° xảy ra ở 90% PIVC 1 so với 16,7% ở PIVC 2 (P < 0,001).
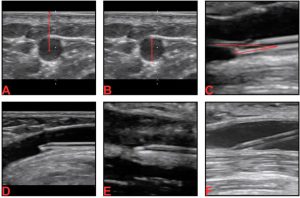
Ví dụ hình ảnh siêu âm từ nghiên cứu. (A) Hình ảnh trục ngắn thể hiện độ sâu của tĩnh mạch, đo từ đỉnh hình ảnh đến giữa tĩnh mạch. (B) Hình ảnh trục ngắn thể hiện đường kính tĩnh mạch. (C) Hình ảnh trục dài thể hiện góc truyền dịch. (D) Ví dụ hình ảnh ở trục dài của ống thông hướng về phía thành trước. (E) Ví dụ hình ảnh ở trục dài của ống thông song song với tĩnh mạch. (F) Ví dụ hình ảnh ở trục dài của ống thông hướng về phía thành sau.
Các mẫu dòng chảy định hướng cũng khác nhau giữa các nhóm. Đối với PIVC 1, 40% có mẫu dòng chảy sau trong khi không có PIVC 2 nào có dòng chảy sau (P = 0,000). Chất lượng dòng chảy cũng khác nhau với 40% PIVC 1 biểu hiện dòng chảy ngược so với 16,7% PIVC 2 (P = 0,041).
Kết luận
Trong NC này, một thiết bị tiếp cận mạch máu ngoại vi có lỗ mở đầu lệch trục đã chứng minh góc dòng chảy dịch rõ nét hơn so với thành tĩnh mạch so với thiết bị PIVC có lỗ mở hướng trung tâm truyền thống.
Sự chuyển hướng này có thể làm giảm chấn thương và biến chứng thành tĩnh mạch, mặc dù cần nghiên cứu thêm để kết hợp kết quả lâm sàng với công nghệ này.
Nghiên cứu này phát hiện ra rằng PIVC đầu sửa đổi chuyển hướng dịch truyền ra khỏi lớp glycocalyx và thành nội mạc, trái ngược với PIVC đầu chuẩn. Trong hầu hết các trường hợp (83,3%), kiểu dòng chảy nghiêng ra khỏi thành tĩnh mạch với đầu sửa đổi, so với chỉ 10% với đầu chuẩn. Sự chuyển hướng này, được tạo điều kiện thuận lợi bởi thiết kế ống thông lệch trục, dẫn dịch truyền về trung tâm theo hướng máu chảy nhanh hơn, giảm tổn thương hóa học và tổn thương nội mô và hình thành huyết khối sau đó. Ngay cả khi đầu sửa đổi nghiêng về phía sau về phía thành, dòng chảy vẫn dịch chuyển về phía các vùng pha loãng máu cao hơn, có khả năng làm giảm ứng suất cắt.
Dòng chảy ngược đáng kể lại rõ ràng trên siêu âm trong PIVC đầu chuẩn, có thể là do sự gián đoạn vốn có của nó đối với động lực dòng chảy. Các nghiên cứu cho thấy lưu lượng dòng chảy giảm 93% khi đặt ống thông trung tâm ở ngoại vi, cho thấy tầm quan trọng của các giải pháp chống lại xu hướng tự nhiên của ống thông là làm giảm lưu lượng và gây tổn thương thành tĩnh mạch.
Trong nghiên cứu này, ống thông đầu sửa đổi có góc đầu ít nhọn hơn so với ống thông truyền thống, cho phép phân phối trung tâm hơn trong mạch máu. Vị trí này thúc đẩy pha loãng máu nhiều hơn và giảm ứng suất cắt. Góc đầu và khoảng cách đến thành tĩnh mạch ảnh hưởng đáng kể đến ứng suất cắt thành, với góc cao hơn và khoảng cách gần hơn làm tăng nguy cơ biến chứng. Các nghiên cứu đã chỉ ra rằng viêm tĩnh mạch tăng 37% với góc đầu vượt quá 5,8 độ và nguy cơ huyết khối cao hơn 4,39 lần với góc đầu vượt quá 5 độ. Việc kiểm soát vị trí của đầu PIVC là rất quan trọng do chuyển động phổ biến của nó trong các điều kiện lâm sàng. Nghiên cứu gần đây sử dụng siêu âm để đánh giá PIVC cho thấy các lực bên ngoài luôn gây ra chuyển động PIVC, thường dẫn đến tiếp xúc đáng kể với thành tĩnh mạch và suy. Vì chuyển động này góp phần gây tổn thương thành tĩnh mạch cơ học, nên việc kiểm soát chính xác vị trí đầu PIVC là điều cần thiết để nâng cao kết quả.
Tăng cường góc đầu PIVC và vị trí đầu bằng cách chọn chiều dài ống thông dài hơn. Ống thông dài hơn cho phép căn chỉnh song song hơn của PIVC với mạch máu, thúc đẩy sự trượt trơn tru dọc theo thành tĩnh mạch so với góc nhọn, có thể khiến ống thông đẩy vào thành tĩnh mạch. Các nghiên cứu của Bahl và cộng sự khuyến nghị rằng đối với các lần đưa vào tĩnh mạch sâu hơn dưới sự hướng dẫn của siêu âm, tối thiểu 2,75 cm ống thông phải nằm trong tĩnh mạch để giảm tỷ lệ thất bại, tăng thêm trung bình 44 giờ thời gian lưu trú.
Nguyên tắc này có thể mở rộng sang các PIVC được đặt theo cách truyền thống, đặc biệt khi xem xét rằng trong nghiên cứu này, độ sâu tĩnh mạch trung bình là 0,45 cm. Do đó, khoảng 60% PIVC tiêu chuẩn ngắn hơn, dài 2,95 cm có đầu nhô vào thành sau do chiều dài không đủ để căn chỉnh song song, có khả năng làm tăng sức căng xé thành TM.
Ngược lại, ống thông đầu dài hơn 3,68 cm cung cấp khả năng vào tĩnh mạch tốt hơn, cho phép góc đầu thấp hơn và giảm nguy cơ tổn thương thành tĩnh mạch do ống thông và dịch truyền gây ra.
Trích
Bahl, A., Gibson, S. M., & Walton, A. (2024). Optimizing Infusate Flow Patterns for Minimizing Vein Wall Trauma: An Exploratory Study with a Modified off-Axis Catheter Tip Opening. Therapeutics and clinical risk management, 20, 559–566. https://doi.org/10.2147/TCRM.S479846