Tác hại của việc nuôi cấy máu đường truyền trung tâm không phù hợp trong thực hành lâm sàng
Alexandra N. Fuher, MD; Heather Young, MD; Mark E. Mikkelsen, MD, MS.
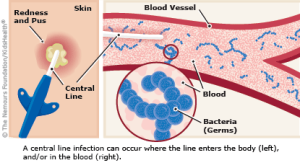
Một người đàn ông 57 tuổi mắc bệnh thận giai đoạn cuối đang được thẩm phân máu qua ống thông tĩnh mạch trung tâm có đường hầm đã đến khoa cấp cứu với tình trạng tăng kali máu nghiêm trọng khiến phải nhập viện để thẩm phân máu cấp cứu. Ông cũng được phát hiện mắc bệnh viêm phổi mắc phải trong cộng đồng, được chẩn đoán bằng thâm nhiễm phế nang thùy trên bên trái và suy hô hấp cấp do thiếu oxy.
Một xét nghiệm nhiễm trùng ban đầu bao gồm 2 lần cấy máu ngoại vi và bắt đầu điều trị bằng ceftriaxone và azithromycin. Sau đó, ông bị sốt (nhiệt độ 38,1 °C) và các mẫu cấy máu đã được lấy từ ống thông tĩnh mạch trung tâm và một nguồn ngoại vi. Sau 1 ngày, mẫu cấy máu từ đường truyền trung tâm của ông đã phát triển Staphylococcus âm tính với coagulase thông qua phản ứng chuỗi polymerase đa kênh cấy máu và vancomycin đã được thêm vào. Ngày hôm sau, 2 mẫu cấy máu ngoại vi bổ sung đã được thu thập. Dịch vụ bệnh truyền nhiễm đã được tham vấn về khả năng nhiễm trùng máu liên quan đến ống thông (CRBSI). Chuyên gia tư vấn xác định rằng nguy cơ CRBSI thấp vì đường hầm không đau, không có ban đỏ hoặc dịch tiết xung quanh và bệnh nhân có nguồn lây nhiễm thay thế đã biết. Họ khuyến nghị ngừng dùng vancomycin và hoàn thành liệu trình kháng sinh 5 ngày cho bệnh viêm phổi. Kết quả nuôi cấy ngoại vi ban đầu và lặp lại vẫn âm tính, tình trạng sốt và thiếu oxy của bệnh nhân đã được giải quyết và bệnh nhân đã được xuất viện thành công.
Việc thu thập các mẫu cấy máu từ ống thông đường truyền trung tâm, khi không có bất kỳ mối quan tâm nào đối với CRBSI, đã được chứng minh là không có lợi ích và có liên quan đến các tác hại tiềm ẩn.
Trong trường hợp này, các mẫu cấy máu lấy từ đường truyền trung tâm đã dẫn đến kết quả cấy máu dương tính giả (ví dụ: không có nhiễm trùng huyết thực sự) và góp phần vào các xét nghiệm bổ sung trong phòng thí nghiệm, tham vấn chuyên khoa, kháng sinh không cần thiết và kéo dài thời gian nằm viện. Các mẫu cấy máu từ đường truyền trung tâm không phải là xét nghiệm tối ưu cho nhiễm trùng huyết. Trong một đánh giá có hệ thống, việc lấy máu qua ống thông, so với chọc tĩnh mạch, có liên quan đến tỷ lệ kết quả cấy máu dương tính giả tăng lên, với tỷ lệ chênh lệch trung bình là 2,69 (95% CI, 2,03-3,57). Hơn nữa, một nghiên cứu quan sát hồi cứu so sánh các mẫu cấy máu ngoại vi và mẫu cấy máu rút qua ống thông theo cặp cho thấy chỉ có 2 trường hợp (0,2%) chẩn đoán nhiễm trùng huyết được đưa ra chỉ dựa trên kết quả cấy máu qua ống thông.
Kết quả cấy máu dương tính giả thường là do các chất gây ô nhiễm trên da, chẳng hạn như tụ cầu khuẩn coagulase âm tính.1 Việc giảm kết quả cấy máu dương tính giả là rất quan trọng do có nhiều tác dụng phụ tiềm ẩn ở hạ lưu. Những bệnh nhân có kết quả cấy máu dương tính giả thường được dùng kháng sinh không cần thiết, điều này liên quan đến nguy cơ tăng các tác hại tiềm ẩn, bao gồm phát triển các vi khuẩn kháng thuốc, nhiễm trùng thứ phát (ví dụ: Clostridium difficile) và các phản ứng có hại của thuốc, chẳng hạn như tổn thương thận cấp tính và phản ứng trên da nghiêm trọng (ví dụ: hội chứng Stevens-Johnson).
Mặc dù chưa từng gặp trong trường hợp được mô tả trước đây, những bệnh nhân có kết quả cấy máu dương tính giả có nhiều khả năng phải tháo đường truyền không cần thiết, xét nghiệm không cần thiết (như cấy máu nhiều lần hoặc siêu âm tim) và chẩn đoán chậm trễ. Hơn nữa, hậu quả kinh tế của kết quả cấy máu dương tính giả bao gồm thời gian nằm viện tăng lên, trung bình thêm từ 1 đến 5,4 ngày và tổng chi phí nằm viện tăng lên, trung bình thêm từ 4500 đến 10078.
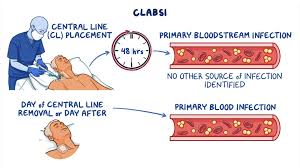
Hướng dẫn mới nhất của Hiệp hội Y học Chăm sóc Đặc biệt và Bệnh truyền nhiễm Hoa Kỳ4 khẳng định lại hướng dẫn năm 20095 khuyến cáo chỉ lấy mẫu cấy máu từ đường truyền trung tâm khi có lo ngại về CRBSI. Nên nghi ngờ CRBSI trên lâm sàng ở những bệnh nhân có ống thông trung tâm lưu trú và có các dấu hiệu hoặc triệu chứng nhiễm trùng toàn thân, bao gồm sốt, ớn lạnh hoặc hạ huyết áp, mà không có bằng chứng nào khác về nguồn gốc thay thế hoặc sốt giảm bạch cầu trung tính.
Bệnh nhân này không có dấu hiệu của CRBSI, và viêm phổi được xác định là nguồn gây sốt; lấy mẫu đường truyền trung tâm là không cần thiết trong trường hợp của ông ta. Khi nghi ngờ CRBSI, các hướng dẫn khuyến cáo lấy mẫu máu ghép đôi từ ống thông trung tâm và tĩnh mạch ngoại vi trước khi bắt đầu dùng kháng sinh, sử dụng phương pháp khử trùng da và ống thông cẩn thận, và xem xét thời gian cho đến khi dương tính nếu cả hai nuôi cấy đều cho kết quả dương tính.
Thời gian khác biệt cho đến khi dương tính có thể được sử dụng để xác định CRBSI. Nếu nuôi cấy trung tâm và ngoại vi dương tính với cùng một sinh vật, trong đó nuôi cấy trung tâm dương tính sớm hơn 2 giờ trở lên so với mẫu ngoại vi, thì chẩn đoán CRBSI được hỗ trợ. Có những thách thức khi sử dụng và diễn giải thời gian khác biệt cho đến khi dương tính (ví dụ, có nên ngừng kháng sinh hay không và/hoặc khi nào nếu nuôi cấy trung tâm cho kết quả dương tính nhưng nuôi cấy ngoại vi cho đến nay vẫn chưa phát triển), như đã thảo luận trong các hướng dẫn năm 2023.
Nuôi cấy máu từ đường truyền trung tâm không liên quan đến khả năng chẩn đoán nhiễm trùng huyết thực sự tăng đáng kể, liên quan đến tỷ lệ dương tính giả cao hơn, có thể dẫn đến chăm sóc y tế không cần thiết và góp phần làm tăng chi phí chăm sóc sức khỏe.
Việc hiểu các chỉ định để lấy mẫu nuôi cấy máu đường truyền trung tâm trong thực hành lâm sàng là rất quan trọng (ví dụ: không thể lấy mẫu máu ngoại vi, nghi ngờ CRBSI hoặc sốt giảm bạch cầu trung tính). Các sáng kiến nhằm cải thiện việc tuân thủ các thông lệ dựa trên bằng chứng để thu thập mẫu nuôi cấy máu (ví dụ: sửa đổi hồ sơ sức khỏe điện tử để mặc định là nuôi cấy máu ngoại vi và giới hạn nuôi cấy trung tâm ở các ví dụ đã đề cập ở trên) có thể cải thiện việc sử dụng tài nguyên và kết quả điều trị cho bệnh nhân. Trường hợp này nêu bật tác hại đối với bệnh nhân và toàn thân liên quan đến việc thu thập mẫu nuôi cấy máu đường truyền trung tâm không cần thiết.
Trích JAMA Intern Med. 2024;184(12):1470-1471. doi:10.1001/jamainternmed.2024.5344