Viêm tĩnh mạch nặng và hoại tử da sau khi dùng kali clorua nồng độ cao ở ngoại vi: Báo cáo ca bệnh và ý nghĩa quản lý đường vào mạch máu
Mất cân bằng điện giải, đặc biệt là hạ kali máu, đóng vai trò quan trọng trong kết quả điều trị của bệnh nhân trong nhiều tình huống lâm sàng khác nhau. Do đó, việc quản lý tình trạng này vẫn là nền tảng trong việc chăm sóc bệnh nhân, ảnh hưởng đến tiên lượng và quá trình phục hồi. Có nhiều biện pháp can thiệp điều trị khác nhau, với các lựa chọn thường dựa trên mức độ nghiêm trọng của tình trạng mất cân bằng, tình trạng lâm sàng của bệnh nhân và nguyên nhân cơ bản. Đường uống và đường tĩnh mạch là phương thức chính để bổ sung kali. Trong khi đường uống được ưa chuộng vì tính an toàn, đường tiêm tĩnh mạch trở nên không thể thiếu trong một số tình huống nhất định như hạ kali máu nghiêm trọng hoặc khi chống chỉ định uống thuốc qua đường uống. Tuy nhiên, việc bổ sung kali qua đường tĩnh mạch cũng đi kèm với một số thách thức, đặc biệt là nguy cơ thoát mạch.
Truyền kali clorua (KCl), được sử dụng trong các trường hợp nghiêm trọng, gây ra những rủi ro đặc biệt do nồng độ cao và đặc tính gây kích ứng của chúng. Thoát mạch, sự rò rỉ không chủ ý của dung dịch gây kích ứng này vào các mô xung quanh, có thể dẫn đến một loạt các biến chứng từ viêm tĩnh mạch đơn giản đến hoại tử mô sâu và da nghiêm trọng. Ở người cao tuổi, các rủi ro liên quan đến liệu pháp tiêm tĩnh mạch, đặc biệt là với các dung dịch gây kích ứng như KCl, trở nên trầm trọng hơn. Các yếu tố như độ đàn hồi của mô giảm, cấu trúc mạch máu thay đổi và độ nhạy giảm góp phần làm tăng nguy cơ này. Việc phát hiện sớm các biến chứng như thoát mạch thường bị cản trở ở nhóm dân số này, khiến họ dễ bị hậu quả nghiêm trọng hơn.
Các hướng dẫn y tế hiện tại khuyến nghị sử dụng ống thông trung tâm đưa vào ngoại vi (PICC) để truyền kali clorua cho những bệnh nhân bị hạ kali máu nhằm giảm thiểu rủi ro thoát mạch và các biến chứng khác liên quan đến việc truyền tĩnh mạch ngoại vi. Nồng độ kali clorua thường dao động từ 0,3% (40 mmol/L) đến 3% (400 mmol/L). Đối với bệnh nhân cao tuổi và những người cần hạn chế dịch, có thể sử dụng nồng độ kali clorua cao hơn, chẳng hạn như 6% (800 mmol/L).7,8 Tuy nhiên, những thách thức thực tế thường đòi hỏi phải thay đổi các khuyến nghị này. Những hạn chế về kinh tế, sở thích của bệnh nhân và những bất tiện vốn có liên quan đến đường truyền PICC góp phần khiến một số bệnh nhân vẫn tiếp tục phụ thuộc vào tiêm tĩnh mạch nông để truyền kali clorua. Mặc dù phương pháp này phổ biến, nhưng không loại bỏ được khả năng gây ra tác dụng phụ cho tĩnh mạch, đặc biệt là khi xét đến bản chất gây kích ứng của dung dịch kali clorua.
Báo cáo trường hợp hiện tại đi sâu vào một tình huống thực tế liên quan đến một phụ nữ ở độ tuổi 70, minh họa những thách thức vốn có trong việc quản lý bệnh nhân lớn tuổi, rủi ro khuếch đại khi truyền kali nồng độ cao và phương pháp tiếp cận đa chiều cần thiết trong chăm sóc—từ phát hiện sớm đến quản lý toàn diện bao gồm giáo dục bệnh nhân và gia đình. Báo cáo của nghiên cứu này tuân thủ các hướng dẫn của CARE.
Trình bày ca bệnh
Báo cáo ca bệnh này đã xóa thông tin cụ thể của bệnh nhân có thể nhận dạng được. Một phụ nữ ngoài 70 tuổi đã được đưa vào Bệnh viện Ung thư Liêu Ninh ở Thẩm Dương, tỉnh Liêu Ninh, Trung Quốc vào tháng 2 năm 2023, với tình trạng vàng da kèm theo ngứa, kết hợp với chẩn đoán hình ảnh cho thấy tắc nghẽn ống mật.
Đánh giá ban đầu của khoa ngoại trú cho thấy chẩn đoán là vàng da tắc nghẽn. Bệnh nhân không có tiền sử bệnh lý, gia đình và tâm lý-xã hội đặc biệt bao gồm thông tin di truyền có liên quan.
Bệnh nhân duy trì ổn định huyết động. Khám lâm sàng phát hiện thấy củng mạc vàng da rõ rệt và ngứa toàn thân, không có bất kỳ phát hiện đáng chú ý nào khác.
Vào ngày 1, lúc 11:40, kết quả xét nghiệm cho thấy nồng độ kali giảm nghiêm trọng là 2,5 mmol/L. Sau khi phát hiện nồng độ kali thấp, các BS đã khuyến nghị đặt PICC để truyền dung dịch kali clorua. Tuy nhiên, bệnh nhân đã từ chối khuyến nghị này, thay vào đó lựa chọn truyền qua tĩnh mạch mu bàn tay.
Sau khi có được sự đồng ý có thông tin từ bệnh nhân và theo chỉ định, bệnh nhân được dùng dung dịch kali clorua 10% (30 mL) kết hợp với natri clorua (20 mL), được pha loãng để chuẩn bị dung dịch tiêm kali clorua 6% (800 mmol/L), với tốc độ 5 mL/giờ thông qua một máy bơm tiêm tự động tốc độ chậm ngoại vi.
Điều dưỡng kiểm tra vị trí tiêm truyền lúc 21:00 đã xác định được một vùng ở bàn tay phải của bệnh nhân, gần vị trí tiêm, biểu hiện ban đỏ dọc theo đường tĩnh mạch, có kích thước khoảng 9cm×1 cm (Hình 1).
Xem xét đến tuổi cao và độ nhạy cảm giảm, bệnh nhân chỉ báo cáo cảm giác khó chịu nhẹ, được định lượng bằng thang điểm đau đánh giá số là 1. Bệnh nhân bị viêm tĩnh mạch độ 3 theo Tiêu chuẩn thực hành liệu pháp truyền dịch năm 2021.

Hình 1. Vào ngày 1, lúc 21:00, y tá xác định một vùng ở bàn tay phải của bệnh nhân, gần vị trí tiêm, (a) biểu hiện ban đỏ dọc theo đường dẫn tĩnh mạch, (b) có kích thước khoảng 9cm× 1 cm.
Sau khi thảo luận về kế hoạch điều trị với bệnh nhân và nhận được sự đồng ý, các can thiệp điều dưỡng được thực hiện bao gồm ngừng truyền thuốc, rút PIVC, thực hiện theo dõi, điều trị vùng trung tâm bằng dexamethasone (10 mg), lidocaine (5 mg) và nước muối sinh lý (20 mL), ngay lập tức băng 50% magnesium sulfate vào bàn tay phải, nâng cao và cố định chi, và sử dụng băng hydrogel, thay thế hai lần một ngày.
Sau khi hoàn thành quá trình điều trị vàng da vào ngày thứ 9, bệnh nhân đã được xuất viện, với chỉ định quay lại để thay băng. Tuy nhiên, do thách thức khi phải đi lại đáng kể đến bệnh viện, bệnh nhân đã chọn tự quản lý việc thay băng tại nhà. Trong thời gian sau khi xuất viện, chúng tôi đã tiến hành theo dõi điều dưỡng thường xuyên. Vào ngày thứ 13, tình trạng viêm da của bệnh nhân có vẻ trở nên trầm trọng hơn, với biểu hiện là vết loét, kích thước khoảng 2 cm x 1 cm, rõ ràng ở ngoại vi vị trí đặt ống thông tĩnh mạch ở mặt mu bàn tay của bệnh nhân. Ngoài ra, còn thấy dịch tiết mủ chảy ra từ vết loét, như mô tả trong Hình 2
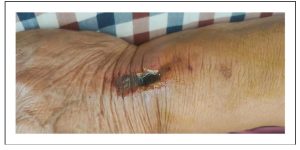
Hình 2. Vào ngày thứ 13, một tổn thương có kích thước 2 cm x 1 cm xuất hiện tại vị trí đặt ống thông tĩnh mạch ở mặt mu bàn tay của bệnh nhân, có dịch mủ chảy ra từ vị trí loét.
Tuy nhiên, bệnh nhân phủ nhận việc cảm thấy khó chịu đáng kể ở vị trí tổn thương. ĐD khuyên bệnh nhân quay lại bệnh viện để điều trị thêm. Tuy nhiên, bệnh nhân từ chối, bày tỏ mong muốn tiếp tục chườm lạnh tại nhà.
Vào ngày thứ 27, bệnh nhân quay lại bệnh viện để can thiệp. Sau khi quan sát, phát hiện thấy một vết loét, kích thước khoảng 3 cm x 1 cm, ở vị trí đặt ống thông tĩnh mạch ngoại vi ở mặt mu bàn tay của bệnh nhân, để lộ các mạch máu hoại tử bên dưới (Hình 3).
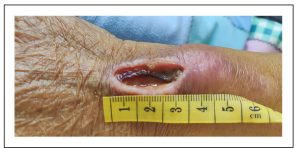
Hình 3. Vào ngày thứ 27, một vết loét rõ ràng, có kích thước khoảng 3 cm x 1 cm, xuất hiện tại vị trí đưa ống thông tĩnh mạch ngoại vi vào bề mặt mu bàn tay của bệnh nhân, để lộ mạch máu hoại tử bên dưới.
Một chuyên gia chăm sóc vết thương đã được tham khảo ý kiến, và sau khi có được sự đồng ý của bệnh nhân, việc cắt lọc vết thương đã được thực hiện.
Như mô tả trong Hình 4, vào ngày thứ 28, một quy trình cắt lọc vết thương phức tạp đã được thực hiện. Ban đầu, vùng bị ảnh hưởng được làm sạch tỉ mỉ bằng dung dịch muối đẳng trương. Sau đó, các đầu của mạch máu hoại tử được khâu cẩn thận bằng chỉ khâu phẫu thuật được chấp thuận về mặt y khoa. Sau đó, phẫu thuật cắt bỏ các mạch máu hoại tử đã được thực hiện. Sau đó, vết thương được làm sạch lại bằng dung dịch muối đẳng trương, bổ sung thêm dung dịch povidone-iodine 0,5%. Quá trình này kết thúc bằng việc đặt hệ thống dẫn lưu. Để che phủ vết thương, băng alginate được áp dụng, chồng lên lớp gạc vô trùng, và cuối cùng được cố định bằng băng thun quấn dần. Bệnh nhân được hướng dẫn tập thể dục vừa phải cho bàn tay bị ảnh hưởng để duy trì chức năng. Trong suốt quá trình can thiệp điều trị, bệnh nhân đã thể hiện sự tuân thủ mẫu mực và báo cáo không có trải nghiệm bất lợi nào.
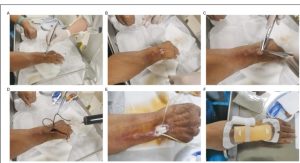
Hình 4. Vào ngày thứ 28, (a) rửa ban đầu bằng nước muối, (b) thắt và (c) cắt bỏ các mạch máu hoại tử, (d) khử trùng tiếp theo bằng nước muối đẳng trương và dung dịch povidone-iodine, (e) triển khai hệ thống dẫn lưu và băng alginat, và (f) quấn cuối cùng bằng gạc và băng thun.
Trong những ngày tiếp theo, vết thương ở bàn tay phải của bệnh nhân bắt đầu co lại, với tình trạng ban đỏ và phù nề xung quanh dần thuyên giảm và nhiệt độ da trở lại bình thường. Đến ngày thứ 48, da ở mu bàn tay phải của bệnh nhân đã gần như tái tạo hoàn toàn, không có dấu hiệu ban đỏ hoặc phù nề xung quanh các ngón tay.
Hình 5 làm sáng tỏ quá trình phục hồi vết thương ngoài da xảy ra ở mặt mu bàn tay phải của bệnh nhân. Cổ tay cho thấy chuyển động tự do, thể hiện động tác uốn cong, duỗi, xoay trong, xoay ngoài và cầm nắm không bị cản trở. Bệnh nhân bày tỏ sự hài lòng cao với cả kết quả điều trị và kết quả phục hồi chức năng, đặc biệt là lưu ý đến việc phục hồi chức năng của bàn tay.
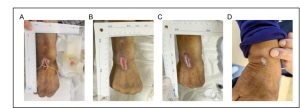
Hình 5. Trạng thái phục hồi vết thương của bệnh nhân tương ứng vào (a) ngày 34, (b) ngày 38, (c) ngày 43 và (d) ngày 48.
Suy nghĩ phản biện về việc truyền kali clorua qua tĩnh mạch ngoại vi
Các giao thức giáo dục và theo dõi bệnh nhân đã được thiết lập để đảm bảo truyền kali an toàn. Các nhà cung cấp dịch vụ chăm sóc sức khỏe nhấn mạnh đến những rủi ro của tình trạng thoát kali đối với bệnh nhân và người chăm sóc.Đối với việc truyền kali tĩnh mạch, nên khuyến cáo các tĩnh mạch sâu hoặc tĩnh mạch ngoại vi có độ đàn hồi tốt (giữa khuỷu tay, cơ hoành hoặc đầu), tránh các chi bị tổn thương và các tĩnh mạch nông. Tăng cường giám sát điều dưỡng là rất quan trọng, đặc biệt đối với những bệnh nhân có độ nhạy cảm giảm, tuổi cao hoặc khó khăn trong giao tiếp, vì cơn đau tại chỗ có thể chỉ ra tình trạng rò rỉ thuốc ngay cả khi máu trở về dương tính.
Quản lý tình trạng thoát mạch kali clorua
Việc quản lý ngay tình trạng thoát kali clorua đòi hỏi phải dừng truyền dịch, hút thuốc còn sót lại, nâng cao và cố định chi bị ảnh hưởng, và áp dụng các biện pháp điều trị tại chỗ bao gồm gây tê lidocaine 0,25% và băng magnesium sulfate 50%. Đối với các trường hợp tiến triển thành hoại tử da, phương pháp điều trị bao gồm cắt lọc cẩn thận mô hoại tử, sau đó là chăm sóc vết thương bằng cách rửa sạch bằng nước muối, khử trùng povidone-iodine và băng alginate. Các khía cạnh chính của việc chăm sóc theo dõi bao gồm đánh giá vết thương thường xuyên, theo dõi nhiễm trùng và triển khai sớm các bài tập chức năng để ngăn ngừa biến chứng. Hỗ trợ dinh dưỡng và giáo dục bệnh nhân là điều cần thiết để có kết quả chữa lành vết thương tối ưu.
Thảo luận
Hướng dẫn lâm sàng hiện tại ủng hộ việc sử dụng PICC khi truyền kali clorua cho bệnh nhân hạ kali máu để giảm nguy cơ thoát mạch và các biến chứng khác liên quan đến truyền tĩnh mạch ngoại vi. Tuy nhiên, những cân nhắc thực tế thường đòi hỏi phải thay đổi các hướng dẫn này. Những hạn chế về tài chính, sở thích của bệnh nhân và những thách thức về mặt hậu cần liên quan đến đường truyền PICC thường dẫn đến việc tiếp tục phụ thuộc vào tiêm tĩnh mạch nông để truyền kali clorua. Mặc dù cách tiếp cận này tương đối phổ biến, nhưng nó không ngăn ngừa hoàn toàn các tác dụng phụ tiềm ẩn lên tĩnh mạch do bản chất gây kích ứng của dung dịch kali clorua. Nghiên cứu trường hợp hiện tại, liên quan đến một phụ nữ bảy mươi tuổi bị hạ kali máu cấp tính đã được điều trị bằng cách truyền tĩnh mạch ngoại vi dung dịch kali clorua 6%, nhấn mạnh tính cần thiết của việc xác định nhanh chóng và quản lý chiến lược các biến chứng liên quan như thoát mạch và viêm tĩnh mạch. Hơn nữa, báo cáo này cung cấp nhiều kiến thức thực tế và bài học bổ ích cho các bác sĩ đang phải đối mặt với những tình huống lâm sàng tương tự.
Bài học quan trọng nhất rút ra từ trường hợp này là sự cần thiết tuyệt đối của việc lựa chọn vị trí tĩnh mạch thận trọng và theo dõi chặt chẽ các lần truyền tĩnh mạch. Hiện tượng thoát mạch trong tình huống hiện tại phần lớn có thể là do sử dụng tĩnh mạch ngoại vi nông làm đường dẫn cho chất gây kích ứng ưu trương. Các nguy cơ liên quan đến việc truyền dung dịch kali clorua cô đặc vào tĩnh mạch ngoại vi được công nhận rộng rãi và bao gồm viêm và viêm tĩnh mạch, hoại tử da và thời gian phục hồi kéo dài.5,6,28
Nhìn lại, việc lựa chọn ống thông tĩnh mạch trung tâm hoặc đường truyền PICC sẽ phù hợp hơn với bệnh nhân này, xét đến nồng độ cao hơn và chất lượng gây kích ứng của dung dịch được truyền. Trong các trường hợp không thể sử dụng đường truyền PICC hoặc ống thông tĩnh mạch trung tâm, điều tối quan trọng là phải xác minh rằng tĩnh mạch ngoại vi đã chọn đủ sâu và chắc chắn để chịu được quá trình truyền. Đánh giá thường xuyên và theo dõi tỉ mỉ vị trí truyền cũng là một phần không thể thiếu để phát hiện sớm các biến chứng.
Trường hợp ca bệnh này nêu bật các biến chứng sau khi truyền ngoại vi 6% KCl cho một phụ nữ ngoài 70 tuổi dẫn đến viêm tĩnh mạch nghiêm trọng và hoại tử da. Đồng thời, trường hợp được mô tả trong tài liệu trước đây liên quan đến một bệnh nhân nam 69 tuổi bị viêm tĩnh mạch tĩnh mạch trung tâm do KCl sau khi truyền qua ống thông tĩnh mạch trung tâm đặt sai vị trí. Cả hai bệnh nhân đều ở độ tuổi cao, điều này có thể khiến họ dễ mắc một số biến chứng do những thay đổi liên quan đến tuổi tác về sinh lý và cấu trúc mạch máu. Cả hai trường hợp đều nhấn mạnh những rủi ro liên quan đến việc bổ sung kali tĩnh mạch, mặc dù thông qua các điểm tiếp cận tĩnh mạch khác nhau. Trong cả hai trường hợp, các biến chứng phát sinh ngay sau khi truyền dung dịch KCl, nhấn mạnh sự cần thiết phải theo dõi thận trọng trong quá trình truyền như vậy. Các tác dụng phụ trong cả hai trường hợp đều nhấn mạnh những nguy cơ tiềm ẩn của việc truyền KCl tĩnh mạch, bất kể đường truyền của nó là ngoại vi hay trung tâm. Rõ ràng là đánh giá mạch máu là rất quan trọng trước khi bắt đầu truyền như vậy.
Phương pháp điều trị thoát mạch kali clorua được trình bày trong báo cáo trường hợp này có một số hạn chế. Thứ nhất, mặc dù các biện pháp can thiệp có hiệu quả trong bối cảnh cụ thể được mô tả, chúng có thể được coi là thông thường. Các biện pháp can thiệp này có thể có điểm tương đồng với các phương pháp điều trị các loại thoát mạch khác. Mặc dù các phương pháp được mô tả được khuyến nghị cho thoát mạch kali clorua, nhưng hiệu quả của chúng có thể khác nhau khi áp dụng cho các tác nhân khác. Thứ hai, nghiên cứu này chủ yếu dựa vào các phương pháp đã được thiết lập tốt trong lĩnh vực quản lý thoát mạch y học. Các phương pháp này, mặc dù bắt nguồn từ sự an toàn của bệnh nhân và hiệu quả đã được chứng minh, có thể không cung cấp các phương pháp tiếp cận sáng tạo mà một số bác sĩ mong muốn. Cuối cùng, báo cáo trường hợp mô tả trường hợp cụ thể và có thể không áp dụng phổ biến. Các đặc điểm riêng biệt của bệnh nhân và các tình trạng lâm sàng cụ thể có thể hạn chế việc khái quát hóa các phát hiện của chúng tôi đối với nhóm bệnh nhân rộng hơn. Nhận ra hạn chế này, báo cáo trường hợp này nên được xem là một báo cáo chi tiết về phản ứng của từng bệnh nhân đối với một nhóm can thiệp cụ thể. Nó góp phần tạo nên bức tranh khảm lớn hơn về bằng chứng lâm sàng nhưng không nên được coi là dứt khoát. Cần phải nghiên cứu thêm với quy mô mẫu lớn hơn và thông tin nhân khẩu học của bệnh nhân đa dạng để xác thực và mở rộng các phát hiện của chúng tôi, tăng cường tính liên quan và khả năng áp dụng của chúng vào các bối cảnh lâm sàng khác nhau.
Kết luận
Nghiên cứu trường hợp này cung cấp những bài học thiết yếu về việc phòng ngừa và quản lý các biến chứng do truyền tĩnh mạch ngoại vi dung dịch kali clorua. Việc lựa chọn và theo dõi cẩn thận các vị trí truyền, tăng cường giáo dục bệnh nhân và quản lý nhanh chóng, đa ngành các biến chứng là rất quan trọng để ngăn ngừa các hậu quả nghiêm trọng như hoại tử da. Báo cáo này đưa ra những hiểu biết quan trọng có thể củng cố tính an toàn và hiệu quả của việc bổ sung kali ở những bệnh nhân bị hạ kali máu cấp tính.
Li, F., Wang, T., Wang, L., Zhao, S., Zhang, Y., Ren, Y., Li, H., & Jiang, H. (2025). Severe phlebitis and cutaneous necrosis following peripheral administration of high-concentration potassium chloride: A case report and vascular access management implications. Science progress, 108(1), 368504251314081. https://doi.org/10.1177/00368504251314081